Содержание
Костный мозг – это губчатая мягкая ткань во внутренней полости кости, которая включает в себя многочисленные типы клеток, благодаря чему обеспечивается нормальная мозговая и кровеносная деятельность. Основной составляющей костного мозга считаются стволовые клетки, так как на них оказывается ключевая нагрузка при творении новых клеток. Но в определенных ситуациях невозможно обеспечить самостоятельную регенерацию клеток, поэтому требуется пересадка костного мозга от максимально подходящего донора. Восстановление процесса кроветворения – это основное преимущество правильной трансплантации в соответствии с медицинскими показателями.
О пересадке
Сама по себе пересадка костного мозга – это процесс внедрения в организм человека здоровых клеток, которые позволяют запустить процесс регенерации поврежденных или больных. Это очень важно для нормального функционирования организма и постепенного растворения болезнетворных бактерий.
Что такое пересадка костного мозга, как происходит и чем отличается от обычного оперативного вмешательства, можно понять только после полноценного рассмотрения причин появления патологии и особенностей ее лечения. Очень часто процедура называется трансплантацией стволовых клеток, поскольку пересаживаются отдельные ткани, которые быстро приживаются и при этом могут гарантировать быстрый эффект.
Виды трансплантации костного мозга
Пересадка костного мозга уже на протяжении многих лет изучается на мировом уровне, проводятся разноплановые испытания и лабораторные исследования, чтобы каждый потенциальный пациент мог рассчитывать на полноценное восстановление в результате проведенной терапии. На данный момент есть два вида трансплантации, благодаря чему в зависимости от сложности ситуации и вида используемого материала можно провести полноценное лечение:
- Аутологическая трансплантация. Это пересадка собственных стволовых клеток, которые находились в замороженном виде, либо же это часть костного мозга, собранного ранее для хранения.
- Аллогенная трансплантация. Это пересадка донорского материала, который предварительно проходит полноценную генную проверку для определения совместимости. Такой тип оперативного вмешательства требует наиболее долгую подготовку, поскольку все потенциальные доноры проходят определенные исследования и лабораторные проверки организма.
Различие между видами трансплантации только одно: применение собственных клеток или донорского материала.
Если рассматривать аутологическую трансплантацию костного мозга или стволовых клеток, то предварительно проводится процедура по сбору материала для заморозки. Очень часто замораживается пуповинная кровь еще при рождении, поскольку это верное решение для последующего применения в случае появления медицинских показаний. Но сдать материал можно и в течение жизни, поскольку медицина насколько развита, что в любом время полученный биоматериал будет правильно обработан и заморожен.
В случае аллопересадки обязательно проводится генетическая проверка, поскольку так можно определить текущее состояние клеток, их генотип, особенности последующей терапии. Такая трансплантация имеет несколько видов:
- Операция проводится от близкого родственника, с которым максимально схожий генотип.
- Пересадка от неродственного донора, который подходит по системе HLA.
- Операция с пуповинной крови, подходящей по HLA системе.
- От частично совместимого донора также можно проводить операцию, если это пересадка от одного из родителей.
Процесс подбора потенциального донора имеет свои сложности, поскольку если нет возможности использовать родственный или близкородственный материал, то поиски ведутся на национальном и международном уровне во всевозможных базах.
Важно! После забора биологического материала проводится его тщательная подготовка, а пациент получает гормональную терапию для того, чтобы обеспечивалась максимальная совместимость и высокий уровень адаптации клеток.
После оперативного вмешательства биоматериал может не прижиться, поэтому есть вероятность его отторжения, из-за чего требуется постоянная медикаментозная поддержка для повышения шансов успеха трансплантации.
Показания
Процедура используется для лечения онкогематологических заболеваний и патологий с образованием доброкачественных болезней крови. Если кровь не справляется со своим обновлением, то обязательно проводится трансплантация. Но есть отдельные ситуации, когда процедура жизненно необходима, поэтому требуется предварительное обследование и полноценная постановка диагноза:
- При наличии тяжелых форм апластической анемии.
- При образовании опухолевых процессов, при появлении заболеваний крови разного характера. Это может быть лимфома, лейкоз, нейробластома и так далее.
- При неопухолевых образованиях, которые негативно отображаются на тромбоцитарных ростках кроветворения.
- При заболеваниях генетического и аутоиммунного характера.
Есть разные ситуации, когда требуется трансплантация костного мозга, поскольку все зависит от природы появления патологии и особенностей ее течения. И поэтому выделяется несколько видов оперативного вмешательства для внедрения стволовых клеток.
Важно! Постановка диагноза, который предусматривает последующее проведение трансплантации, требует предварительного полного медицинского обследования.
Противопоказания
Трансплантация костного мозга имеет не только показания, но и ряд противопоказаний, которые нужно учитывать для того, чтобы избежать осложнений в последующем. Среди основных противопоказаний стоит выделить:
- Появление неконтролируемой инфекции, которая со временем осложняется и может привести к появлению дополнительных проблем.
- Некомпенсированные заболевания почек, сердечнососудистой системы, дыхания, печени и так далее.
- При полной неэффективности проведения даже высокодозной химиотерапии.
- При беременности.
- При наличии серьезных психиатрических заболеваний, которые не почве проведенной гормональной терапии могут усугубиться.
Предварительно перед подготовкой к процедуре проводится полноценное обследование и контроль работы внутренних органов и систем. Дополнительно учитывается то, что в процессе подготовки к процедуре контролируется общее состояние, поскольку противопоказания к операции могут появиться даже на финальных стадиях.
Как происходит подбор донора
Трансплантация костного мозга или стволовых клеток невозможна без предварительного подбора донора, подходящего по многочисленным генетическим параметрам. Но пересадка требует правильной подготовки, которая состоит из нескольких этапов, а изначально это анализ всех потенциальных доноров для проверки совместимости.
В качестве донора могут подойти родные братья и сестры, но, как показывает практика, даже такие близкие родственники не всегда могут быть хорошими донорами. Если такая родственная связь не подходит, то в качестве донора может рассматриваться отец или мать.
Неродственная пересадка рассматривается в случае, если родственники не подходят по ключевым параметрам. Для этого используется база данных доноров со всего мира, где собраны разные варианты материалов с детальным описанием на основе проведенных исследований. Для поисков и проверок требуется примерно 10-14 дней.
Из базы подбирается 2-3 человека, поскольку в процессе подготовки может оказаться, что кандидат имеет временные противопоказания, поэтому он не подходит для операции. Но бывают ситуации, когда нет возможности даже среди общей базы подобрать кандидата, что создает дополнительные сложности в лечении, поскольку придется ждать подходящего донора.
Прямыми противопоказаниями к проведению донорства считаются:
- Инфекционные заболевания хронического или острого характера.
- Аутоиммунные заболевания в любых стадиях проявления.
- Психические расстройства.
- Если возраст пациент до 18 лет или свыше 55 лет.
Если донор по основным критериям подошел, то ему назначается полноценное медицинское обследование и пробный забор материала для анализа, поскольку так можно определить генотип, возможные генные отклонения и так далее.
Процедура подготовки к донорству
Стандартная диагностика организма донора позволяет исключить любые заболевания и предотвратить появление проблем у реципиента.
Если планируется забор из периферической крови, то изначально в течение 5 дней донор проходит терапевтический курс для активизации роста клеток в кровотоке. Это облегчит последующее восстановление донора после забора биоматериала.
Важно! Препараты могут иметь побочные реакции, среди которых наиболее выраженным считается появление болей в костных тканях.
Как проходит операция по пересадке костного мозга
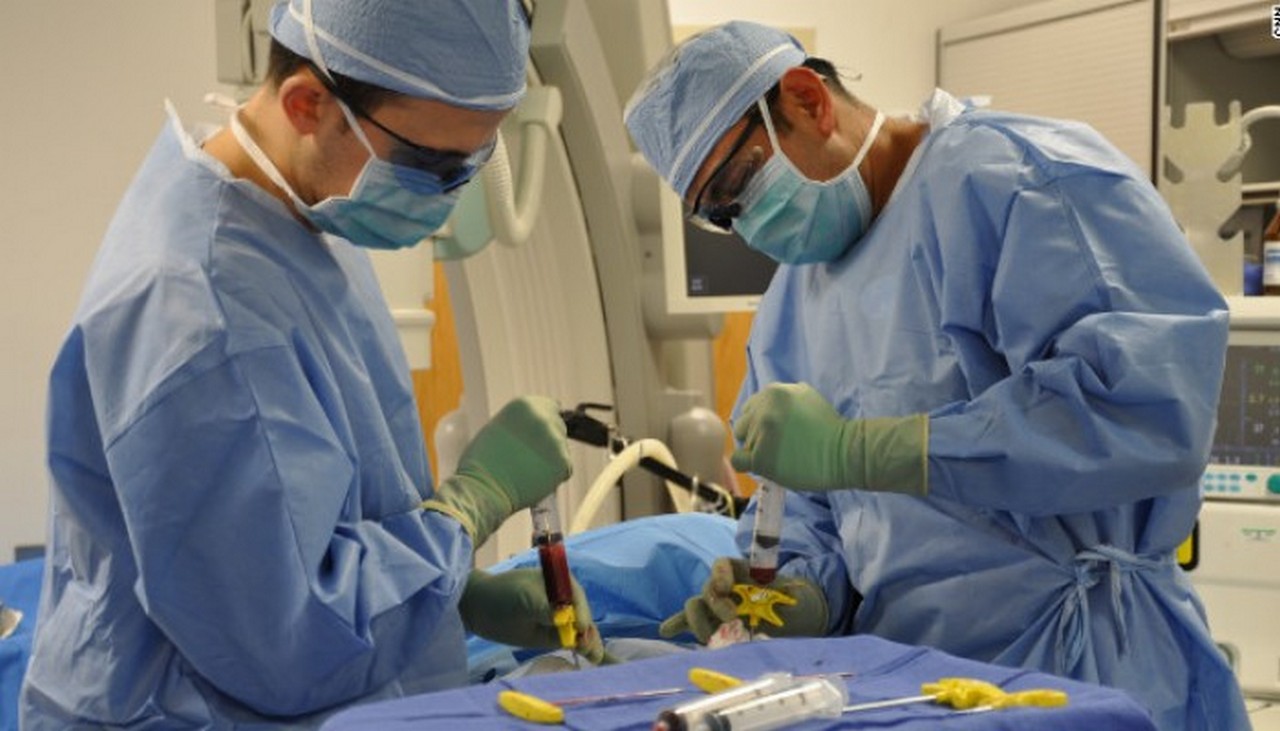
Пересадка костного мозга и стволовых требований имеет свои правила и медицинские нормы, поэтому пациент проходит специальную подготовку перед оперативным вмешательством. Выделяется несколько этапов, которые важно проделать перед оперативным вмешательством и в процессе трансплантации.
Подготовка пациента
Один из основных этапов в подготовке – это кондиционирование, которое требуется при наличии онкологических заболеваний для возможности стабилизировать состояние. Для этого назначаются иммуносупрессоры и химиотерапевтические препараты широкого действия. Дозировки и продолжительность терапии подбираются индивидуально на основе проведенного первоначального обследования.
За счет снижения иммунитета больного исключается отторжение биоматериала после пересадки, а также это исключает развитие раковых процессов.
Если планируется проведение трансплантация собственных клеток, то предварительно делается забор, а затем материал замораживается до окончания химиотерапии, поскольку именно так можно рассчитывать на правильное проведение оперативного вмешательства.
В рамках подготовки перед пересадкой обязательно проводится следующие диагностические процедуры:
- Проводится диагностический осмотр и консультация от специалистов, в том числе и от стоматолога.
- МРТ, КТ и ПЭТ-КТ – это базовые диагностические комплексы, которые предоставляют возможность полноценно исследовать организм. Дополнительно сдается анализ крови на ВИЧ, гепатиты и так далее.
- Для проверки почек и печени применяется биохимический анализ крови, поскольку при наличии отклонений есть высокая вероятность получить отказ в пересадке.
- Трепан-биопсия и аспирация костного мозга – это пункция костного мозга для его лабораторного анализа и определения общего состояния организма.
Если есть потребность, то проводится полноценное стоматологическое лечение, поскольку любые воспалительные процессы могут обернуться осложнениями после пересадки. Как уже упоминалось, после пересадки за счет специального снижения иммунитета повышается вероятность развития инфекционных заболеваний любого типа.
Процедура трансплантации
Для того чтобы понимать, как делают пересадку костного мозга, нужно изучить азы, поскольку именно так исключается появление проблем медицинского формата в последующем. Процедура трансплантации включает в себя следующие этапы:
- Забор биологического материала. Процедура забора у донора проводится под общей анестезией, поэтому изначально делается небольшой разрез, после чего с помощью большой иглы проводится пункция материала из бедренной кости. Процедура делается очень аккуратно и бережно, поэтому травматизм для донора отсутствует. А также есть вариант взятия материала из периферической крови, то за несколько часов до процедуры донор подключается к аппарату для возможности накачать нужное количество крови для последующей обработки через сепаратор. Благодаря специальному биохимическому сепаратору костный мозг отделяется от крови, собирается в отдельный отсек, после чего и проходит обработку.
- Пересадка. Вводится костный мозг внутривенно, поэтому требуется около двух часов для полноценной пересадки материала.
- Период приживления. После переноса материала начинается процесс регенерации, поэтому спустя определенное время начинают создаваться новые клетки.
Для полноценного восстановления пациента и проведения базовой реабилитации требуется госпитализация на протяжении 2,5-3 месяцев.
Выбор клиники
При выборе клиники для проведения трансплантации нужно полагаться на отзывы, репутацию, общие условия, созданные для пациентов, поскольку важна не только сама операция, но и реабилитация после нее. Обязательно учитываются такие параметры:
- Условия для пребывания пациента и проведения трансплантации.
- Возможность использовать доноров из общей базы при потребности.
- Особенности медикаментозной терапии для реабилитации после вмешательства.
- Личные наработки докторов при проведении трансплантации.
Чаще всего трансплантация проводится в иностранных клиниках, поскольку там обеспечивается достаточно высокое качество в обслуживании пациентов.
Осложнения после операции
Самое главное осложнение, которое наблюдается после того, как проведена трансплантация костного мозга, это отторжение инородного биологического материала и острая атака пересаженных клеток организмом пациента. Для предотвращения подобных осложнений обязательно назначаются иммуносупрессоры, которые подавляют иммунитет и обеспечивают полную адаптацию клеток. Разумеется, что такой подход негативно отображается на общем состоянии пациента, но снижение иммунитета требуется для правильной реабилитации после процедуры.
Снижение иммунитета – это высокий риск развития инфекционных заболеваний разного характера, поэтому для снижения рисков пациент располагается в стерильном герметичном блоке для изоляции от окружающей среды. Изолированное пространство дополняется противобактериальными системами для обеззараживания условий и поддержания нормального функционирования организма пациента.
Что касается рисков для донора, то они отсутствуют, но есть определенные побочные реакции, которые могут вызываться организмом на фоне проведенного вмешательства. А именно это ощущение слабости и усталости, тошнота и болевые ощущения в месте забора материала. И поэтому человек на день госпитализируется до нормализации общего состояния организма.
Важно! Полное восстановление стволовых клиенток у донора проводится на протяжении 2-3 недель после процедуры забора.
Для пациента очень важно создание комфортных и санитарных условий для того, чтобы перенесенная трансплантация не дала осложнения. Но все зависит от следующих аспектов:
- Первоначального диагноза и его особенностей.
- Уровня совместимости с донором на основе проведенных исследований.
- Физическое состояние и уровень иммунитета для того, чтобы избежать отторжения биоматериала после изоляции.
- Грамотность составленного протокола лечения.
- Соблюдение всех рекомендаций по изоляции на время приживления биологического материала.
Если медиками составлена правильная схема лечения, соблюдены санитарные и изоляционные условия для реабилитации пациента, то шансы на выздоровление максимально высокие.
Риски после трансплантации
Трансплантация костного мозга считается ключевой процедурой в лечении ряда заболеваний, но несмотря на всю эффективность есть ряд рисков, на которые нужно обратить внимание во избежание возможных осложнений в последующем.
Среди побочных реакций организма после перенесенной операции на практике отмечается:
- Развитие инфекционных заболеваний разного типа.
- Тошнота, рвота или же комбинация осложнений в единую патологию.
- Диарея и проблемы с пищеварением.
- Воспалительные процессы в ротовой полости, горле или желудке, поскольку из-за искусственного снижения иммунитета.
- Кровотечение внутри легких, мозга и иных органов из-за конфликта на генном уровне из-за неправильного контроля организма после трансплантации.
- Развитие ранней менопаузы или бесплодия.
Наиболее явным риском после проведенной трансплантации считается отторжение материала из-за внутреннего конфликта с иммунитетом, который отторгает инородные тела для личной защиты. Во избежание такой проблемы требуется создание стерильных условий в отдельном изоляционном боксе.
Внедрение в организм нового биологического материала в виде стволовых клеток или костного мозга – это сложный процесс, который требует правильной предварительной диагностики и предварительного лечения во избежание осложнений в последующем.
Правильное лечение после проведенной трансплантации позволяет предотвратить появление осложнений и рецидива заболевания, поэтому постоянный медицинский контроль и употребление медикаментов исключает появление проблем в последующем.
Восстановление и реабилитация

Реабилитация – это важный процесс в рамках восстановления пациента после перенесенной трансплантации. Как правило, говорить об успешной пересадке можно только после нескольких недель после процедуры, поскольку этого времени будет полностью достаточно для того, чтобы проверить, приживаются ли кровеобразующие клетки. В процессе восстановления пациент принимает противовирусные препараты и противогрибковые средства, поскольку так исключается вероятность появления осложнений биологического характера.
После трансплантации требуется не только физическое, но и моральное восстановление, поскольку длительное время после процедуры пациент ощущает сильную слабость, общее недомогание и дискомфорт. Все это в совокупности негативно отображается на общем состоянии пациента, поэтому требуется психологическая поддержка пациента и сопровождение не только квалифицированными докторами, но и родными.
Как наладить жизнь после операции?
После пересадки и полноценного восстановления жизнь практически ничем не отличается от образа жизни обычного человека, поскольку достаточно просто соблюдать предписания доктора и общие реабилитационные нормы.
Трансплантация ничем не вредит пациенту, поскольку если правильно соблюдены все манипуляции, была проведена полная медикаментозная поддержка, то жизнь после операции заиграет новыми красками уже без патологических осложнений и дискомфорта.
Важно! Время от времени требуется полноценное медицинское обследование, чтобы избежать повторного развития патологических процессов.
Вероятность рецидива после операции
Ни один доктор не исключает вероятность появления рецидива после трансплантации костного мозга, поскольку показатель изменяется в зависимости не только от клиники, где будет проведена манипуляция, но и последующей реабилитации. Но, чем больше времени прошло с момента пересадки, тем ниже вероятность появления рецидива, поскольку клетки уже прижились и вероятности отторжения практически нету.
Но если болезнь снова проявляется, то даже переношенные клетки поддаются повторному воздействию патологических процессов, поэтому может потребоваться повторное вмешательство. Но если период жизни без рецидива длится более года, то шансы на восстановление очень высоки.
Прогноз

Любая операция по пересадке костного мозга имеет свои особенности, риски и прогнозы на восстановление после вмешательства, поэтому требуется постоянное наблюдение медиками. Но важно не забывать, что продолжительность жизни после операции индивидуальна в зависимости от того, сколько длится рецидив, какое было первоначальное заболевание и в какой стадии оно проявлялось.
Прогноз после проведенной пересадки индивидуальный и зависит он от следующих параметров:
- Вероятности появления рецидива основного заболевания, поскольку если шансы высокие, то обеспечивается особая реабилитация и постоянная медикаментозная поддержка.
- Тип проведенной пересадки.
- Здоровье донора, поскольку наличие любых заболеваний создает риски для реципиента.
- Особенности проведенной подготовки до пересадки, поскольку любые нарушения могут обернуться осложнениями после операции.
Опыт и квалификация доктора также отображается на восстановлении пациента и на будущих прогнозах, поскольку профессионализм во многом определяет аккуратность проведенного забора материала и его последующей пересадки.
Чаще всего трансплантация костного мозга или стволовых клеток проводится в зарубежных клиниках, где обеспечивается соответствующее медицинское сопровождение и полноценная реабилитация пациента.
Особого внимания требует выбор медицинского учреждения, где планируется проведение оперативного вмешательства в рамках трансплантации, поскольку так можно предотвратить появление осложнений после процедуры. Дополнительно учитывается потребность в создании санитарных условий, внимательный контроль показателей здоровья пациента, использование только качественных медикаментов. Комплексный подход обеспечивает полноценное восстановление пациента после перенесенной пересадки с минимальными рисками для здоровья.
Список литературы
- Патофизиология крови. Фред Дж. Шиффман в кн. под ред. Ю.В. Наточина, Москва,2014г., с.17 — 38; с. 307 — 327
- Трансплантация гемопоэтических стволовых клеток у детей. А.Г. Румянцев, А.А. Масчан, руководство для врачей, Москва, 2003г., с. 18 – 49
- Алгоритмы диагностики и протоколы лечения заболеваний системы крови Менделеева Л.П. и др. в кн. под ред. В.Г. Савченко, Москва,2018г Т2, с.457 — 463; с. 1001 — 1031
- Петров Р. В., Зарецкая Ю. М.//Радиационная иммунология и трансплантация.— М., Атомиздат, 1970.
- Рутберг Р. А., Моллер А. С., Ярустовская Л. Э. и др.//В кн.: Материалы симпозиума по эффективности трансплантации костного мозга в клинике, актуальным вопросам гематологии и трансфузиологии.— Ташкент, 1973.
- Рутберг Р. А., Маллер А. С., Ярустовская Л. Э. и др.//Пробл. гематол.— 1980.— № 11.— С. 56—58.

Оставьте ваш комментарий